Os perigosos laços da medicina com a indústria farmacêutica
Muitos artigos e estudos têm argumentado que a indústria farmacêutica se utiliza de táticas e estratégias imorais e nada éticas para vender remédios que absolutamente não ajudam os doentes.Nos últimos meses, um tema polêmico tem aparecido mais frequentemente na mídia: o potencial prejuízo que o “inevitável” laço entre medicina e indústria farmacêutica pode causar nos pacientes.
O estudo analisou 2.047 artigos sobre pesquisas biomédicas desacreditadas e retraídas de publicações científicas, e constatou que a maior razão para a sua retração não foram erros honestos (não propositais), mas sim pura fraude.
Enquanto isso, um médico inglês, Benjamin Goldcare, denunciou um comportamento condenável da indústria farmacêutica: em busca de proteger os próprios interesses econômicos, os laboratórios farmacêuticos nem sempre liberam os remédios ao mercado com a garantia de que farão bem aos pacientes.
Para vender esses remédios ineficazes, as empresas forjam ou só publicam estudos acadêmicos e resultados de testes favoráveis sobre eles, escondendo totalmente o fato de que alguns apresentam efeitos colaterais perigosos.
Se você acha que já ouviu o suficiente, prepare-se para conhecer a pior parte de tudo isso: tal comportamento não é ilegal.
No Brasil, a entidade que libera remédios para uso comercial é a Agência Nacional de Vigilância Sanitária (Anvisa), um órgão ligado ao Ministério da Saúde. Existem 23 laboratórios oficiais ligados à Anvisa que fornecem medicamentos para o Sistema Único de Saúde (SUS).
As centenas de laboratórios privados, no entanto, estão sob observação menor (para não dizer sem observação): o único controle rigoroso acontece no momento de permitir que a empresa abra.
Uma vez operantes, os produtores detém o controle sobre os testes, ou seja, os próprios laboratórios atestam a qualidade do medicamento que eles mesmos fabricam. O sistema de teste e aprovação dos remédios coloca controle excessivo nas mãos dos fabricantes, de forma que eles quase sempre podem definir qual o veredicto sobre qualquer medicamento em fase de experimentos.
“Suicídio profissional”
O psiquiatra britânico David Healy, odiado por colegas que até tentaram revogar sua licença médica, argumenta que seus semelhantes estão cometendo “suicídio profissional” ao não abordar sua relação perigosamente íntima com a indústria farmacêutica.
Os conflitos entre medicina e indústria são conhecidos há muito tempo. Um deles são os “presentes” que médicos ganham de fabricantes de remédio, que alguns consideram ser uma tentativa clara de “comprar” o profissional para que ele passe a receitar a medicação.
Nos EUA, por exemplo, só em 2004 as empresas farmacêuticas gastaram cerca de US$ 58 bilhões (cerca de R$ 116 bi) em marketing, 87% dos quais foram destinados diretamente a cerca de 800 mil norte-americanos com o poder de prescrever medicamentos.
Nos EUA, a legislação diz que as empresas farmacêuticas devem revelar quais médicos aceitaram qualquer pagamento ou presente com valor maior de US$ 10, e descrever as quantidades exatas aceitas e seu propósito em um site público. Porém, esse site só vai estar em funcionamento em 2014, talvez.
Healy nem acha que aceitar dinheiro dos fabricantes seja o pior problema (embora já tenha ficado demonstrado que pode ser prejudicial). Para ele, o fato das empresas repetidamente esconderem informações importantes sobre os riscos de seus medicamentos é que é o verdadeiro problema.
Nesse ponto, Healy acha que as publicações científicas têm um pouco de culpa também. Ele disse, por exemplo, que já teve dificuldade em publicar dados anteriormente ocultos: a publicação foi rejeitada.
Embora as revistas médicas obriguem empresas farmacêuticas a registrarem todos os seus ensaios clínicos com o Instituto Nacional de Saúde dos EUA se quiserem publicá-los, essa não é uma exigência legal. Eles ainda podem esconder dados relevantes da Administração de Drogas e Alimentos americana ao não divulgar testes clínicos que eles nunca tentaram submeter a publicação.
“A questão-chave a curto prazo é o acesso aos dados. Temos que insistir nisso”, afirma Healy. “Médicos recebem a indústria e ouvem sobre seus remédios. Eu não acho que seja um problema enorme que sejam pagos para isso. O grande problema é que se você perguntar pelos dados, eles não podem mostrar a você. Isso é não é ciência, isso é marketing”.
No Brasil, o Código de Ética Médica e a Resolução nº 1.595/00 do Conselho Federal de Medicina proíbem aos médicos a comercialização da medicina e a submissão a outros interesses que não o benefício do paciente. Também é proibida a vinculação da prescrição médica ao recebimento de vantagens materiais. A RDC 102/00 da Anvisa ainda proíbe a indústria farmacêutica de oferecer prêmios ou vantagens aos profissionais de saúde envolvidos com a prescrição ou dispensação de medicamentos.
A questão é: em até que ponto essas resoluções são fiscalizadas?
Recentemente, em fevereiro desse ano, um acordo inédito foi firmado entre o Conselho Federal de Medicina (CFM) e a Associação da Indústria Farmacêutica de Pesquisa (Interfarma), estabelecendo parâmetros para a relação entre médicos e indústrias.
Entre outras resoluções, ficou decidido que a presença de médicos em eventos a convite da indústria deve ter como objetivo a disseminação do conhecimento técnico-científico, e não pode ser condicionada a qualquer forma de compensação. Também, somente despesas relacionadas ao evento podem ser cobridas pela indústria.
Quanto a brindes e presentes, eles devem estar de acordo com os padrões definidos pela legislação sanitária em vigor, devem estar relacionados à prática médica, e devem expressar valor simbólico (que não ultrapasse um terço do salário mínimo nacional vigente).
Além disso, foram estabelecidas regras para visitação comercial a médicos, que dizem que o objetivo das visitas deve ser contribuir para que pacientes tenham acesso a terapias eficientes e seguras, e que os empresários devem informar os médicos sobre as vantagens e riscos dos remédios.
Esse acordo inédito parece mostrar bastante boa vontade de ambas as partes de agir no melhor interesse do paciente. Mas, como diria o ditado, “de boas intenções o inferno está cheio”. A dúvida que permanece é: o quão a sério profissionais de saúde e empresários estão levando esses parâmetros?
Nós, os pacientes, estamos seguros, ou somos duplamente vítimas: das doenças e dos remédios?[CNN, CFM, CREMESP]
http://hypescience.com/os-perigosos-lacos-da-medicina-com-a-industria-farmaceutica/
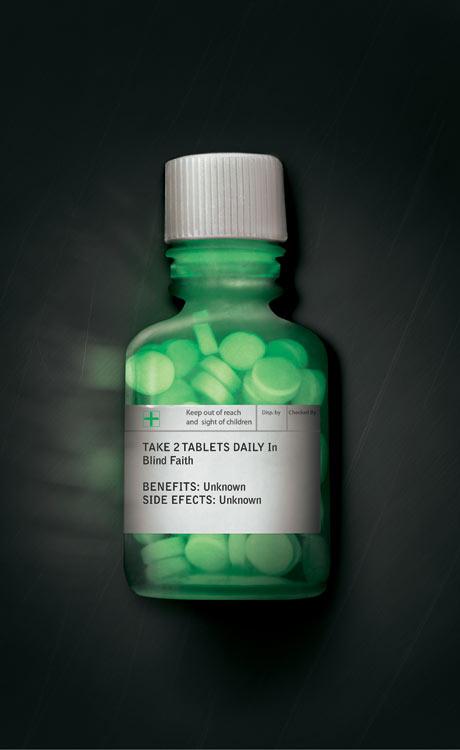 Quando a gente vai ao médico, imaginamos que ele conheça exatamente todos os remédios para cada moléstia que pode acometer um ser humano. Não é verdade. A cada ano, são testados e lançados uma infinidade de novos medicamentos, e nem sempre os doutores estão a par das novidades. Às vezes, eles precisam acreditar na indústria farmacêutica. Mas será que ela é digna de confiança?
Quando a gente vai ao médico, imaginamos que ele conheça exatamente todos os remédios para cada moléstia que pode acometer um ser humano. Não é verdade. A cada ano, são testados e lançados uma infinidade de novos medicamentos, e nem sempre os doutores estão a par das novidades. Às vezes, eles precisam acreditar na indústria farmacêutica. Mas será que ela é digna de confiança?
O mecanismo pelo qual DCA funciona é extremamente simples: mata a maioria dos tipos de células cancerosas através da alteração da forma como elas metabolizam o açúcar, causando-lhes autodestruição sem afetar tecidos normais.Evangelos Michelakis é pesquisador de câncer da Universidade de Alberta que, há três anos, descobriu que uma substância química comum, não tóxica, conhecida como DCA, abreviação de dicloroacetato, parece inibir o crescimento de tumores cancerígenos em ratos.
Os resultados, apesar de preliminares, são promissores. Com apenas algumas mudanças, o remédio também poderia ser usado para tratar inúmeras outras doenças, mostrando que a cura milagrosa da medicina pode vir por outros meios que não as células tronco.Desde abril do ano passado, pacientes com câncer que não respondem bem à quimioterapia, nos Estados Unidos, estão sendo submetidos a outro tipo de tratamento. Uma droga experimental, administrada nesses casos, mostram resultados a partir de algumas semanas depois da primeira dose.
 Segundo um novo estudo, pacientes com câncer de mama que tomam medicamentos chamados inibidores de aromatase (IA) após cirurgia enfrentam um risco aumentado de desenvolver doenças cardíacas.
Segundo um novo estudo, pacientes com câncer de mama que tomam medicamentos chamados inibidores de aromatase (IA) após cirurgia enfrentam um risco aumentado de desenvolver doenças cardíacas.

Para entender como o álcool pode influenciar subtipos de câncer de mama, pesquisadores realizaram um estudo observacional, conduzido entre 1993 e 1998, que incluiu 87.724 mulheres com idade entre 50 e 79 anos, na pós-menopausa.O consumo de álcool é um fator de risco estabelecido para câncer de mama em geral. Porém, um novo estudo descobriu que o álcool aumenta o risco de tumor lobular, mas não necessariamente tumor ductal. Ou seja, a relação entre consumo de álcool e risco de câncer de mama se aplica a alguns subtipos da doença.
Indústria farmacêutica pode enganar pacientes, vendendo remédios que não funcionam
Por Stephanie D’Ornelas em 1.10.2012 as 15:00
 Quando a gente vai ao médico, imaginamos que ele conheça exatamente todos os remédios para cada moléstia que pode acometer um ser humano. Não é verdade. A cada ano, são testados e lançados uma infinidade de novos medicamentos, e nem sempre os doutores estão a par das novidades. Às vezes, eles precisam acreditar na indústria farmacêutica. Mas será que ela é digna de confiança?
Quando a gente vai ao médico, imaginamos que ele conheça exatamente todos os remédios para cada moléstia que pode acometer um ser humano. Não é verdade. A cada ano, são testados e lançados uma infinidade de novos medicamentos, e nem sempre os doutores estão a par das novidades. Às vezes, eles precisam acreditar na indústria farmacêutica. Mas será que ela é digna de confiança?
Já houve quem investigasse o problema no caminho que um remédio faz entre o laboratório e a farmácia. A realidade parece perigosa: em busca de proteger os próprios interesses econômicos, os laboratórios farmacêuticos nem sempre liberam os remédios ao mercado com a garantia de que farão bem aos pacientes.
Como um remédio chega à prateleira da farmácia?
O Brasil é um exemplo claro de como esse sistema não é infalível. A entidade que libera remédios para uso comercial no país é a Agência Nacional de Vigilância Sanitária (Anvisa), um órgão ligado ao Ministério da Saúde. Além dos medicamentos, no entanto, eles também precisam se preocupar em regular a produção de agrotóxicos, cosméticos, alimentos e vários outros produtos.
Existem 23 laboratórios oficiais no Brasil, que são ligados à Anvisa e fornecem medicamentos para o Sistema Único de Saúde (SUS). As centenas de laboratórios privados, no entanto, estão sob observação menor: o único controle realmente rigoroso por parte da Vigilância Sanitária acontece no momento de permitir que a empresa abra.
Uma vez operantes, os produtores detém o controle sobre os testes. Em outras palavras: quem aprova um remédio para uso da população é a Anvisa, mas são os próprios laboratórios que atestam a qualidade do medicamento que eles mesmos fabricaram. Em geral, eles mesmos fazem os testes e publicam os resultados. Com este aval, o produto já pode ser comercializado.
Uma prática perigosa
Na Grã-Bretanha, país onde o sistema de aprovação de remédios é muito parecido com o nosso (com a diferença que a MHRA, entidade responsável, cuida apenas de medicamentos e nada mais), a medicina nem sempre conversa muito bem com a farmácia.
Um médico inglês, Benjamin Goldcare, se viu confuso quando surgiu no mercado um novo antidepressivo chamado reboxetina (no Brasil, mais conhecido pelo nome comercial Edronax). Para avaliar se era seguro receitar tal remédio a seus pacientes, ele pesquisou estudos acadêmicos e resultados de testes. Encontrou apenas resultados favoráveis e nem uma só linha falando mal do remédio.
Depois de algum tempo, o médico britânico reparou que a reboxetina simplesmente fazia menos efeito do que um placebo nos pacientes que ele tratava. Além de não tratar dos sintomas da depressão, ela apresentava alguns efeitos colaterais graves, tais como aumento do risco de ataque cardíaco, que não foram mencionados em nenhum momento pelos resultados dos farmacêuticos.
O dr. Goldcare conta que teve acesso a todos os testes acadêmicos e laboratoriais feitos com a reboxetina. Inclusive com os que não chegaram a ser publicados. Fazendo as comparações, ele descobriu que os testes com resultados negativos, ou pelo menos “alarmantes”, são quase sempre escondidos. Os laboratórios só revelam os testes que lhes interessa.
A pior parte da realidade, no entanto, é que os laboratórios não estão agindo na ilegalidade. O sistema de teste e aprovação dos remédios coloca controle excessivo nas mãos dos fabricantes, de forma que eles quase sempre podem definir qual o veredicto sobre qualquer medicamento em fase de experimentos.
Esse mecanismo coloca uma série de medicamentos no mínimo ineficazes no mercado. Além de não surtirem o efeito esperado, podem ocasionar novos problemas no organismo. Se a questão se resumisse aos lucros dos laboratórios, não seria tão preocupante. Mas o médico Goldcare teme um futuro trágico para a saúde das pessoas se não houver mudanças neste panorama. [The Guardian/Anvisa/UFRJ]
A grande indústria farmacêutica está ignorando a cura do câncer?
Por Natasha Romanzoti em 18.05.2011 as 22:15

O mecanismo pelo qual DCA funciona é extremamente simples: mata a maioria dos tipos de células cancerosas através da alteração da forma como elas metabolizam o açúcar, causando-lhes autodestruição sem afetar tecidos normais.Evangelos Michelakis é pesquisador de câncer da Universidade de Alberta que, há três anos, descobriu que uma substância química comum, não tóxica, conhecida como DCA, abreviação de dicloroacetato, parece inibir o crescimento de tumores cancerígenos em ratos.
Após os testes em animais, Michelakis fez testes de DCA em células cancerosas humanas em laboratório. Em seguida, conduziu testes clínicos em humanos. Seus resultados foram encorajadores: o tratamento com DCA pareceu estender a vida de quatro dos cinco participantes do estudo.
Michelakis não patenteou sua descoberta. Não é porque ele não quer, mas porque não pode: quando se trata de patentes, DCA é um produto químico barato, amplamente utilizado, que ninguém pode possuir.
Bom, então eis a questão: se há uma nova substância com potencial de ajudar muito no tratamento de câncer, porque não ouvimos falar nela?
No mundo de hoje, essas drogas não atraem facilmente financiamento. A grande indústria da farmácia não está exatamente ignorando o DCA, e nem suprimindo sua pesquisa; apenas não está ajudando. Por quê?
O desenvolvimento de drogas é basicamente um grande negócio, e investir na droga sem patente simplesmente não é um bom negócio, porque não haverá lucro. Em um mundo onde a droga para câncer Avastin – patenteada pela empresa farmacêutica Genentech/Roche – custa aos pacientes cerca de 80.000 dólares por ano sem nenhuma comprovação de que prolonga a vida, não ha espaço para DCA.
Segundo farmacologistas, as empresas farmacêuticas são como outras empresas que fabricam produtos que devem ser vendidos com lucro. Apenas um em cada 10.000 compostos estudados por pesquisadores acaba se tornando uma droga aprovada.
Para chegar à fase de aprovação, os medicamentos devem ser submetidos a 7 a 10 anos de testes, com um custo total médio de 500 milhões de dólares, o que pode ser em vão se a droga não receber aprovação de instituições reguladoras. E mesmo se isso ocorrer, apenas 3 de cada 20 drogas aprovadas geram lucros suficientes para cobrir seus custos de desenvolvimento.
O lucro é o incentivo para o risco que a empresa corre. E seria quase impossível lucrar em uma droga como dicloroacetato. Se ele for mesmo eficaz, então será uma droga ridiculamente barata. Segundo especialistas, a falta de patenteabilidade está desempenhando um papel na falta de investigação.
Embora as organizações de saúde dos governos, como o Instituto Nacional de Câncer americano, deem bolsas para ajudar a financiar testes clínicos, elas não são suficientes para fazer com que o DCA seja aprovado como um tratamento contra o câncer.
A pesquisa em DCA se move muito mais lentamente do que se uma empresa farmacêutica pagasse a conta. Mais o financiamento de base já permitiu um progresso. Michelakis reuniu cerca de 1,5 milhões em nove meses, o suficiente para financiar um estudo detalhado do tratamento com DCA em cinco pacientes com câncer cerebral. Porém, o estudo foi pequeno e não houve controle com placebo, o que torna seus resultados inconclusivos.
Apesar da escassez de testes clínicos, um médico canadense, Akbar Khan, prescreve DCA para seus pacientes com câncer. Isso pode ser feito no Canadá, porque o DCA já está aprovado para o tratamento de distúrbios de metabolismo.
Segundo ele, 60 a 70% dos pacientes que falharam com tratamentos padrão responderam favoravelmente ao DCA. A droga foi eficaz, e teve resultados interessantes: um dos pacientes tinha vários tumores, incluindo um particularmente preocupante na perna; o DCA estabilizou significativamente o tumor e reduziu a sua dor.
Atualmente, Khan tem três pacientes com cânceres incuráveis que estão em remissão completa, provavelmente curados, graças à combinação do DCA com tratamentos convencionais paliativos (não curativos).
Pequenos estudos, no entanto, não serão suficientes para provar que o DCA funciona. E sem a ajuda das grandes empresas, isso terá que acontecer de uma forma singular. Poderia ser uma experiência social, na qual fundos públicos ajudassem. O grupo de pesquisa está começando a estabelecer relações com alguns hospitais de câncer de destaque e, eventualmente, órgãos federais como o Instituto Nacional de Câncer poderiam perceber que há provas suficientes de sua eficácia e ajudar com o financiamento.[LiveScience]
Um inibidor de proteína pode curar todos os tipos de câncer – e possivelmente outras doenças
Por Luciana Galastri em 23.08.2010 as 22:37

Os resultados, apesar de preliminares, são promissores. Com apenas algumas mudanças, o remédio também poderia ser usado para tratar inúmeras outras doenças, mostrando que a cura milagrosa da medicina pode vir por outros meios que não as células tronco.Desde abril do ano passado, pacientes com câncer que não respondem bem à quimioterapia, nos Estados Unidos, estão sendo submetidos a outro tipo de tratamento. Uma droga experimental, administrada nesses casos, mostram resultados a partir de algumas semanas depois da primeira dose.
Mas que remédio maravilhoso é esse e como ele funciona?
A droga chamada ALN-VSP cortou 62% do fluxo de sangue para o tumor em 19 pacientes que sofriam com câncer de fígado, impedindo o desenvolvimento do tumor. Drogas convencionais desabilitam o funcionamento de proteínas causadoras de doenças, mas esse novo medicamento impede que o corpo fabrique essas proteínas.
A técnica poderia curar 75% dos tipos de câncer que ainda não tem tratamento, se obtiver sucesso, além de outras doenças. A fabricante do medicamento, a Alnylam, está testando o medicamento contra doenças como o HIV, doença de Huntington e colesterol alto – mas esses testes ainda não foram realizados em humanos.
De acordo com a empresa, pelo tratamento ser relativamente simples, ele poderá estar sendo utilizado normalmente daqui a dois anos. [PopSci]
Remédio para câncer de mama pode aumentar risco de doenças cardíacas
Por Natasha Romanzoti em 31.01.2011 as 21:55
 Segundo um novo estudo, pacientes com câncer de mama que tomam medicamentos chamados inibidores de aromatase (IA) após cirurgia enfrentam um risco aumentado de desenvolver doenças cardíacas.
Segundo um novo estudo, pacientes com câncer de mama que tomam medicamentos chamados inibidores de aromatase (IA) após cirurgia enfrentam um risco aumentado de desenvolver doenças cardíacas.
Trabalhos anteriores haviam sugerido uma ligação entre os IAs e doença cardíaca, mas o novo estudo incluiu dados de mais pacientes e um longo período de acompanhamento, necessário para estudar os efeitos colaterais, tais como doenças cardíacas que podem se construir lentamente e demorar muito tempo para se tornar aparentes.
Os pesquisadores fizeram uma análise de dados de 29.000 pacientes com câncer de mama. A pesquisa mostrou que o risco de ter um ataque cardíaco, insuficiência cardíaca ou doença cardiovascular foi 20% maior entre mulheres que tomavam um inibidor de aromatase do que entre aquelas que tomavam outro medicamento chamado tamoxifeno. Tanto o tamoxifeno quando os IAs são usados para tratar mulheres com cânceres de mama alimentados pelo hormônio estrogênio.
O estudo adiciona combustível para o debate sobre qual droga é melhor. Ambos IAs ou tamoxifeno são eficientes para os pacientes, a longo prazo. Porém, cada droga vem com seu próprio conjunto de efeitos colaterais.
A pesquisa mostrou que pacientes que mudam de um medicamento para outro podem se dar melhor do que aquelas que tomam uma única droga ao longo de seu tratamento. Os efeitos tóxicos das drogas podem se acumular lentamente, e a mudança de tratamentos poderia evitar que as mulheres atingissem o nível em que os efeitos secundários pudessem afetar a sua saúde.
O tamoxifeno é utilizado por mais de 30 anos, e funciona através do bloqueio do efeito do estrogênio sobre as células de câncer de mama. No entanto, traz um risco maior de desenvolver câncer endometrial (que se inicia no revestimento do útero) ou coágulos de sangue que podem levar a um derrame.
Os IAs foram aprovados há quase uma década (existem três disponíveis) e atuam bloqueando a produção de estrogênio do corpo. Uma tendência entre as pacientes que tomam IAs era clara: elas eram menos prováveis do que pacientes que tomam tamoxifeno a ter recorrência do câncer de mama após o tratamento. No entanto, elas não têm probabilidade de viver mais tempo do que as pacientes que tomam tamoxifeno.
Agora, os cientistas acreditam que isso não é na verdade um benefício. Devido aos efeitos colaterais cardiovasculares dos IAs, que podem ser mortais, a paciente pode morrer por causa desses efeitos antes de um possível retorno do câncer de mama.
Segundo os pesquisadores, o menor número de mortes sem recorrência de câncer de mama foi visto em pacientes que tomaram tamoxifeno por dois ou três anos após a cirurgia, e depois mudaram para um IA durante o resto do tratamento. Normalmente, as mulheres permanecem em tratamento de drogas por cinco anos após a cirurgia. Essa troca de tratamentos é a única forma na qual os IAs mostram um benefício de sobrevida global.
Ainda assim, os pesquisadores disseram que os riscos dos pacientes para o desenvolvimento de certos efeitos colaterais são afetados por outros fatores de saúde, portanto os médicos devem considerar tais “fatores de base” na seleção de uma droga. Agora, quanto ao debate sobre qual droga é a melhor, a melhor estratégia pode ser um pouco de ambos. [LiveScience]
O consumo de álcool aumenta o risco de câncer de mama
Por Natasha Romanzoti em 24.08.2010 as 21:42

Para entender como o álcool pode influenciar subtipos de câncer de mama, pesquisadores realizaram um estudo observacional, conduzido entre 1993 e 1998, que incluiu 87.724 mulheres com idade entre 50 e 79 anos, na pós-menopausa.O consumo de álcool é um fator de risco estabelecido para câncer de mama em geral. Porém, um novo estudo descobriu que o álcool aumenta o risco de tumor lobular, mas não necessariamente tumor ductal. Ou seja, a relação entre consumo de álcool e risco de câncer de mama se aplica a alguns subtipos da doença.
Os cientistas olharam particularmente para os seguintes dados de 2.944 mulheres que desenvolveram câncer de mama invasivo: subtipos de tumor e status hormonal, consumo de álcool, características demográficas e estilo de vida, história familiar de doenças e história reprodutiva.
As mulheres foram classificadas como as que nunca beberam, as que pararam de beber e as que bebiam atualmente. As que bebiam foram agrupadas em seis categorias de acordo com o número médio de bebidas por semana, desde menos de um drinque por semana até mais de 14 drinques por semana.
Os pesquisadores descobriram que o consumo de álcool é mais fortemente relacionado ao risco de tumor lobular do que de tumor ductal, e mais fortemente relacionado ao câncer de mama hormônio-receptor-positivo do que o câncer de mama hormônio-receptor-negativo. Esses resultados confirmam pesquisas anteriores com conclusões semelhantes. Os riscos observados não variam de acordo com o tipo de álcool consumido pelas mulheres.
Segundo os autores da pesquisa, as mulheres que bebiam uma ou mais doses de álcool por dia tiveram quase o dobro de risco de câncer de mama do tipo lobular, mas nenhum aumento no risco de câncer de mama do tipo ductal. Ainda segundo eles, é importante notar que o câncer ductal é muito mais comum do que o câncer lobular. Aproximadamente 70% de todos os cânceres de mama são ductais, sendo que cerca de 10 a 15% dos casos é lobular.
No câncer ductal, o tumor é nos dutos de leite e no câncer lobular, nos lóbulos produtores de leite.[ScienceDaily]
Os perigosos laços da medicina com a indústria farmacêutica
Muitos artigos e estudos têm argumentado que a indústria farmacêutica se utiliza de táticas e estratégias imorais e nada éticas para vender remédios que absolutamente não ajudam os doentes.Nos últimos meses, um tema polêmico tem aparecido mais frequentemente na mídia: o potencial prejuízo que o “inevitável” laço entre medicina e indústria farmacêutica pode causar nos pacientes.
O estudo analisou 2.047 artigos sobre pesquisas biomédicas desacreditadas e retraídas de publicações científicas, e constatou que a maior razão para a sua retração não foram erros honestos (não propositais), mas sim pura fraude.
Enquanto isso, um médico inglês, Benjamin Goldcare, denunciou um comportamento condenável da indústria farmacêutica: em busca de proteger os próprios interesses econômicos, os laboratórios farmacêuticos nem sempre liberam os remédios ao mercado com a garantia de que farão bem aos pacientes.
Para vender esses remédios ineficazes, as empresas forjam ou só publicam estudos acadêmicos e resultados de testes favoráveis sobre eles, escondendo totalmente o fato de que alguns apresentam efeitos colaterais perigosos.
Se você acha que já ouviu o suficiente, prepare-se para conhecer a pior parte de tudo isso: tal comportamento não é ilegal.
No Brasil, a entidade que libera remédios para uso comercial é a Agência Nacional de Vigilância Sanitária (Anvisa), um órgão ligado ao Ministério da Saúde. Existem 23 laboratórios oficiais ligados à Anvisa que fornecem medicamentos para o Sistema Único de Saúde (SUS).
As centenas de laboratórios privados, no entanto, estão sob observação menor (para não dizer sem observação): o único controle rigoroso acontece no momento de permitir que a empresa abra.
Uma vez operantes, os produtores detém o controle sobre os testes, ou seja, os próprios laboratórios atestam a qualidade do medicamento que eles mesmos fabricam. O sistema de teste e aprovação dos remédios coloca controle excessivo nas mãos dos fabricantes, de forma que eles quase sempre podem definir qual o veredicto sobre qualquer medicamento em fase de experimentos.
“Suicídio profissional”
O psiquiatra britânico David Healy, odiado por colegas que até tentaram revogar sua licença médica, argumenta que seus semelhantes estão cometendo “suicídio profissional” ao não abordar sua relação perigosamente íntima com a indústria farmacêutica.
Os conflitos entre medicina e indústria são conhecidos há muito tempo. Um deles são os “presentes” que médicos ganham de fabricantes de remédio, que alguns consideram ser uma tentativa clara de “comprar” o profissional para que ele passe a receitar a medicação.
Nos EUA, por exemplo, só em 2004 as empresas farmacêuticas gastaram cerca de US$ 58 bilhões (cerca de R$ 116 bi) em marketing, 87% dos quais foram destinados diretamente a cerca de 800 mil norte-americanos com o poder de prescrever medicamentos.
Nos EUA, a legislação diz que as empresas farmacêuticas devem revelar quais médicos aceitaram qualquer pagamento ou presente com valor maior de US$ 10, e descrever as quantidades exatas aceitas e seu propósito em um site público. Porém, esse site só vai estar em funcionamento em 2014, talvez.
Healy nem acha que aceitar dinheiro dos fabricantes seja o pior problema (embora já tenha ficado demonstrado que pode ser prejudicial). Para ele, o fato das empresas repetidamente esconderem informações importantes sobre os riscos de seus medicamentos é que é o verdadeiro problema.
Nesse ponto, Healy acha que as publicações científicas têm um pouco de culpa também. Ele disse, por exemplo, que já teve dificuldade em publicar dados anteriormente ocultos: a publicação foi rejeitada.
Embora as revistas médicas obriguem empresas farmacêuticas a registrarem todos os seus ensaios clínicos com o Instituto Nacional de Saúde dos EUA se quiserem publicá-los, essa não é uma exigência legal. Eles ainda podem esconder dados relevantes da Administração de Drogas e Alimentos americana ao não divulgar testes clínicos que eles nunca tentaram submeter a publicação.
“A questão-chave a curto prazo é o acesso aos dados. Temos que insistir nisso”, afirma Healy. “Médicos recebem a indústria e ouvem sobre seus remédios. Eu não acho que seja um problema enorme que sejam pagos para isso. O grande problema é que se você perguntar pelos dados, eles não podem mostrar a você. Isso é não é ciência, isso é marketing”.
No Brasil, o Código de Ética Médica e a Resolução nº 1.595/00 do Conselho Federal de Medicina proíbem aos médicos a comercialização da medicina e a submissão a outros interesses que não o benefício do paciente. Também é proibida a vinculação da prescrição médica ao recebimento de vantagens materiais. A RDC 102/00 da Anvisa ainda proíbe a indústria farmacêutica de oferecer prêmios ou vantagens aos profissionais de saúde envolvidos com a prescrição ou dispensação de medicamentos.
A questão é: em até que ponto essas resoluções são fiscalizadas?
Recentemente, em fevereiro desse ano, um acordo inédito foi firmado entre o Conselho Federal de Medicina (CFM) e a Associação da Indústria Farmacêutica de Pesquisa (Interfarma), estabelecendo parâmetros para a relação entre médicos e indústrias.
Entre outras resoluções, ficou decidido que a presença de médicos em eventos a convite da indústria deve ter como objetivo a disseminação do conhecimento técnico-científico, e não pode ser condicionada a qualquer forma de compensação. Também, somente despesas relacionadas ao evento podem ser cobridas pela indústria.
Quanto a brindes e presentes, eles devem estar de acordo com os padrões definidos pela legislação sanitária em vigor, devem estar relacionados à prática médica, e devem expressar valor simbólico (que não ultrapasse um terço do salário mínimo nacional vigente).
Além disso, foram estabelecidas regras para visitação comercial a médicos, que dizem que o objetivo das visitas deve ser contribuir para que pacientes tenham acesso a terapias eficientes e seguras, e que os empresários devem informar os médicos sobre as vantagens e riscos dos remédios.
Esse acordo inédito parece mostrar bastante boa vontade de ambas as partes de agir no melhor interesse do paciente. Mas, como diria o ditado, “de boas intenções o inferno está cheio”. A dúvida que permanece é: o quão a sério profissionais de saúde e empresários estão levando esses parâmetros?
Nós, os pacientes, estamos seguros, ou somos duplamente vítimas: das doenças e dos remédios?[CNN, CFM, CREMESP]
http://hypescience.com/os-perigosos-lacos-da-medicina-com-a-industria-farmaceutica/


Nenhum comentário:
Postar um comentário